ГСГ рентген маточных труб: плюсы и минусы
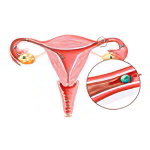
ГСГ рентген (рентгеновская гистеросальпингография, РГ-ГСГ) – это диагностическая методика, призванная оценить состояние женских половых органов. Суть исследования сводится к тому, что в маточную полость вводится катетер, через который подаётся контрастное вещество. Именно оно будет видно во время выполнения серии рентгенологических снимков. После его равномерного распределения по матке и придаткам врач «просвечивает» органы с помощью рентгенологического аппарата. На полученных снимках будут чётко видны фаллопиевы трубы и матка.
С помощью этой процедуры можно обнаружить такие патологии половых органов, как непроходимость маточных труб, эндометриозные разрастания в матке, аномалии строения и пр. Этот метод часто рекомендуют женщинам, которые страдают бесплодием, так как перечисленные факторы чаще всего приводят к тому, что пациентки не могут забеременеть.
Возможно выполнение процедуры как в амбулатории, так и в стационарах гинекологических отделений. Главным условием её проведения является наличие рентгенологического аппарата и специалиста, умеющего на нём работать.
Во время гистеросальпингографии женщина находится в гинекологическом кресле. После того, как врач введёт в полость матки контрастное вещество, необходимо выдержать некоторое время. Это позволит жидкости равномерно распределиться по внутренним половым органам. После этого делают один или несколько снимков, которые позволяют оценить результат.
Если у женщины отсутствуют какие-либо патологии, то матка выглядит как треугольник правильной формы, а трубы имеют дугообразную форму. При наличии заболеваний картина меняется: возможно обнаружение новообразований (полипов, миом), перегородок, спаек и пр. Если у женщины непроходимость маточных труб, то контрастное вещество распределится неравномерно, а препятствия на его пути будут чётко визуализироваться.
Процедура не требует введения наркоза, так как она не вызывает болей. Однако если женщина имеет высокий порог болевой чувствительности, то ей показана местная анестезия.
ГСГ и УЗИ – это одно и то же?
ГСГ и УЗИ – это две разные процедуры. Ультразвуковое исследование предполагает обзор внутренних органов пациентки и обнаружение возможной патологии по изменению их структуры и плотности. Картинка выводится на монитор. Чтобы провести УЗИ, нет необходимости в выполнении каких-либо дополнительных процедур. Достаточно просто смазать просматриваемую поверхность специальным гелем.
ГСГ предполагает введение в матку контрастной жидкости. После её распределения врач выполняет серию снимков с помощью рентгенологического аппарата (но возможно рассмотрение внутренних органов на УЗ-аппарате). Введение контрастного вещества позволяет сделать исследование более информативным. Кроме того, доктор может диагностировать непроходимость маточных труб, что нельзя сделать во время обычного ультразвукового исследования.
Так как для проведения ГСГ могут быть использованы два аппарата: рентгенологический и ультразвуковой, существует разница в ходе выполнения диагностики. Если снимки будут сделаны на рентгенологическом оборудовании, то процедура носит название «рентгеногистеросальпингография». Когда для выполнения исследования используется ультразвуковой аппарат, то методика называется «эхогистеросальпингография». Из-за схожести в названии многие люди считают, что эти процедуры идентичны, на самом деле их сущность и диагностическая значимость различаются.
Что лучше: рентген или ГСГ?
Стандартное рентгенологическое обследование не позволит выявить непроходимость маточных труб или иные патологии органов малого таза, поэтому его с этой целью никогда не применяют. ГСГ, напротив, является методикой выбора при подозрении на непроходимость маточных труб, полипы эндометрия, миому матки, эндометриоз и прочие патологии женской репродуктивной системы. Поэтому ГСГ однозначно лучше, чем рентген.
Однако стоит понимать, что ГСГ выполняют либо с помощью рентгенологического аппарата, либо с помощь аппарата ультразвуковой диагностики. Внутренние половые органы женщины становятся видны на них после введения в матку и фаллопиевы трубы специального контрастного вещества. Многие специалисты термином «рентген» обозначают процедуру осмотра маточных труб на рентгенологическом аппарате, а термином «ГСГ» – проведение исследования на аппарате УЗИ. Если рассматривать вопрос с этой точки зрения, то ГСГ будет лучше, чем «рентген».
Дело в том, что Эхо-ГСГ обладает следующими преимуществами перед РГСГ:
Женщине не придётся использовать методы контрацепции, защищающие её от беременности, если ей назначили ультразвуковое ГСГ.
Нет противопоказаний для зачатия ребёнка в том месяце, когда выполнялось Эхо-ГСГ.
Во время проведения процедуры и после неё нет риска возникновения аллергической реакции на контрастное вещество, которое содержит в своём составе йод.
Организм пациентки не будет облучен рентгенологическим аппаратом. Тем более что это негативным образом отражается на количестве яйцеклеток, которые имеются в фолликулах яичника (овариальный резерв).
Показания к проведению ГСГ

ГСГ маточных труб проводят врачи-гинекологи и врачи гинекологи-онкологи.
Показания к назначению процедуры следующие:
Трубное бесплодие;
Спайки органов малого таза;
Аномалии развития репродуктивных органов;
Половой инфантилизм;
Фиброма матки, располагающаяся в её подслизистом слое;
Рак эндометрия;
Эндометриозные разрастания в полости матки;
Полипы;
Гиперплазия эндометрия.
Гистеросальпингография – это тот метод, который позволят подтвердить, что у женщины имеется патология маточных труб или матки, но не всегда даёт возможность оценить тяжесть заболевания и его природу. Если обращаться к статистике, то в 98% случаев удаётся выявить имеющееся нарушение, а вот выставить верный диагноз получается лишь в 35% случаев.
Противопоказания к проведению ГСГ

Рентгенологическая гистеросальпингография может быть выполнена не всегда.
К проведению процедуры имеются определённые противопоказания, среди которых:
Непереносимость препаратов йода. Это противопоказание обусловлено тем, что в составе контрастного вещества, которое вводят в полость матки, содержится йод.
Воспаления яичников, матки, придатков.
Кольпит, цервицит, бартолинит.
Острые инфекционные заболевания организма, например, ОРЗ, ОРВИ, грипп, тонзиллит, синусит и пр.
Нарушение свёртываемости крови.
Заболевания сердца.
Выраженные нарушения в работе печени.
Патологии щитовидной железы.
Беременность. Проведение теста на беременность является обязательным условием перед прохождением процедуры.
Менструальное кровотечение.
Кормление грудью.
Повышение СОЭ и лейкоцитоз.
Подготовка к процедуре

Подготовка к процедуре несложная, но выполнение рекомендаций, данных доктором, является обязательным условием. В противном случает можно нанести вред собственному организму.
Итак, женщина должна соблюдать следующие правила, чтобы качественно подготовиться к гистеросальпингографии:
За 1-2 дня до предполагаемого исследования нужно отказаться от интимной близости.
За 7 дней до процедуры нельзя спринцеваться или использовать средства для интимной гигиены, вводимые во влагалище.
За 7 дней до исследования запрещено применять для лечения вагинальные таблетки, свечи и мази.
За 2-3 дня до проведения исследования нужно изменить свой рацион, отказавшись от употребления продуктов, провоцирующих избыточное газообразование. Это касается капусты, бобовых, хлеба, молочных напитков, газированной воды.
За 7 дней до процедуры следует отказаться от использования тампонов.
После окончания очередной менструации партнёры должны пользоваться презервативом, чтобы избежать зачатия.
Не менее важно перед проведением ГГС пройти качественное обследование. Оно обязательно включает в себя сдачу следующих анализов:
ОАК.
ОАМ.
БАК.
Анализ крови на сифилис, ВИЧ, гепатиты.
Мазок из влагалища и с шейки матки.
Перед тем как отправиться на процедуру, нужно удалить все волосы с наружных половых органов, тщательно помыть их. Мочевой пузырь и кишечник должны быть пустыми. Если в туалет сходить не удалось, то следует сделать клизму. Процедура должна проводиться натощак.
Что касается самостоятельного приёма обезболивающих препаратов, то без консультации доктора лекарственные средства использовать запрещено. По назначению врача можно будет за 30 минут до проведения ГСГ выпить спазмолитик, например, Но-шпу.
В какие сроки проводят ГСГ?
Чаще всего гистеросальпингографию выполняют в течение 2 недель после очередной менструации. Это объясняется тем, что в этот период слизистая оболочка матки имеет небольшую толщину, а значит, не перекрывает вход в фаллопиевы трубы.
Хотя, в зависимости от цели проводимого исследования, оно может быть назначено в другие сроки. Для оценки проходимости маточных труб его проводят во второй половине менструального цикла. Если есть подозрение на внутренний эндометриоз, то рекомендуется выполнять ГГС на 7-8 день цикла. Миому в подслизистом слое матки можно будет обнаружить в любое время, но лишь при условии, что у женщины нет менструации.
Как проводится ГСГ?
Если врачебный кабинет оснащен специальным рентгенологическим креслом, то женщину усаживают на него. Если такого кресла нет, то пациентка будет располагаться на обычном гинекологическом кресле, а к ней подведут рентгенологический аппарат.
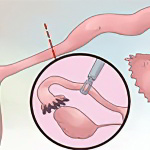
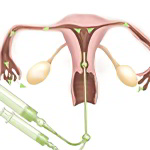
После обработки наружных половых органов антисептическим составом доктор вводит во влагалище зеркала и протирает влагалищные стенки сперва сухой ватой, а затем – смоченной в спиртовом растворе. Следующим шагом является установка трубки с фиксацией в цервикальном канале. Трубка крепится пулевыми щипцами. Когда эта манипуляция будет произведена, зеркала убирают. По трубке с помощью шприца подаётся контрастное вещество, которое предварительно должно быть разогрето примерно до температуры тела женщины (до 37 °C).
Когда контрастное вещество равномерно распределится по полости матки и маточным трубам, доктор начинает делать снимки. Как правило, врач за время проведения процедуры делает от 4 до 6 снимков. Для начала фиксируется состояние матки (ее рельеф). Затем в полость подают ещё 4 мл контрастного вещества, что позволяет более чётко визуализировать придатки. Если этого объёма жидкости недостаточно, то вводят столько, сколько необходимо.
После того, как все снимки будут сделаны, пациентку перекладывают на кушетку и оставляют в горизонтальном положении ещё на час. Жидкость, которая была введена во время процедуры, всасывается в кровь и выводится из организма печенью и почками.
Какое контрастное вещество применяют для ГСГ?

Для проведения процедуры показано введение контрастной жидкости, которая имеет способность задерживать рентгенологические лучи. Это такие препараты, как:
Кардиотраст. Это контрастное вещество, которое может содержать 50% и 30% йода.
Уротраст, Триомбраст и Верографин. Это три аналога, относящиеся к группе рентгеноконтрастных веществ, которые могут содержать 60% и 76% йода.
Интересно, что впервые гистеросальпингографию пытались проводить с раствором люголя в 1909 году. Но по причине возникновения раздражения полости брюшины и матки эта попытка не увенчалась успехом. Спустя год раствор люголя заменили висмутовой пастой, а затем аргиролом и колларголом. Однако достичь желаемого эффекта с применением этих веществ не удавалось. Кроме того, все они влекли за собой воспалительные процессы брюшины.
Лишь в 1925 году учёный Хойзер впервые применил для проведения гистеросальпингографии Липиодол (препарат, содержащий йод). Это вещество позволило хорошо визуализировать состояние матки и фаллопиевых труб, а также не нанесло вреда здоровью женщины. Именно с тех пор процедура была введена в медицинскую практику.
Последствия и осложнения ГСГ

Женщина на протяжении 2-3 дней после проведённой процедуры должна пользоваться гигиеническими прокладками. Эта необходимость обусловлена тем, что из влагалища могут вытекать остатки контрастного вещества. Если в выделениях обнаруживается незначительное количество крови, то переживать по этому поводу не следует, так как подобное явление – вариант нормы.
Слабовыраженные болезненные ощущения, напоминающие те, которые возникают во время очередного менструального цикла, не должны пугать женщину. После проведения ГСГ подобный дискомфорт не указывает на какие-либо осложнения.
Также пациентке стоит быть готовой к тому, что во время или спустя несколько часов после ГСГ возможно появление металлического привкуса во рту, возникновение головокружения, учащение сердцебиения. Это является нормальной реакцией организма на введение контрастного вещества.
Женщине не следует посещать сауну или баню, а также принимать горячую ванну на протяжении 3-4 дней после прохождения ГСГ.
Проявить беспокойство и незамедлительно обратиться к врачу следует при повышении температуры тела, обильном кровотечении или выраженных болях в нижней части живота.
Обширная кровопотеря, инфицирование, перфорация матки и фаллопиевых труб во время проведения процедуры ГСГ в современной гинекологической практике встречаются крайне редко, в порядке исключения.
Женщине следует воздержаться от беременности на протяжении следующих 3 месяцев. Для предохранения стоит использовать презерватив.
Как правило, процедура хорошо переносится, но лишь при условии, что подготовка к ней проведена качественно: были вовремя выявлены воспалительные процессы, нет иных противопоказаний к ГСГ.
Оценка результатов

Интерпретировать результаты должен доктор на основе полученных снимков.
Признаки различных заболеваний на рентгенологической картине следующие:
Заметная асимметрия матки – диагноз «однорогая матка».
Удлиненная шейка матки и выраженное уменьшение объёма её полости – диагноз «инфантильная матка».
Короткие, длинные, либо асимметричные маточные трубы – диагноз «врождённая непроходимость маточных труб».
Наличие колбообразного расширения в трубах – возможный диагноз «спайки маточных труб», либо «сактосальпинкс», либо комбинация этих двух диагнозов.
Наличие светлых участков в трубах – «спайки маточных труб».
Форма фаллопиевых труб, напоминающая форму курительных трубок, наличие в них расширений в виде колбы, уменьшение объёма полости матки – диагноз «туберкулёз половых органов».
Неровные контуры матки, выявление дефектов овальной или иной формы – диагноз «полипы матки» или «гиперплазия эндометрия».
Конечно, были перечислены лишь наиболее очевидные и распространённые признаки тех или иных заболеваний. Выставить окончательный диагноз может только лечащий врач, оценивая весь комплекс результатов, полученных в ходе разнообразных исследований.
Минусы ГСГ
Недостатками процедуры можно назвать следующие моменты:
Получение женщиной дозы облучения, хотя и небольшой.
Вероятность возникновения аллергической реакции на водимое контрастное вещество. Особую осторожность должны проявлять женщины с бронхиальной астмой в анамнезе, а также пациентки-аллергики.
Имеется риск механического повреждения эпителиального слоя матки, что ведёт за собой появление кровянистых выделений.
Плюсы ГСГ
Кроме того, что рентген-ГСГ обладает высокой информативностью, она имеет ещё одно важное преимущество. Дело в том, что гистеросальпингография – это не только диагностический, но и лечебный метод воздействия на женский организм. Установлено, что примерно 20% женщин, страдавших от бесплодия, после прохождения ГСГ успешно беременеют.
Врачи объясняют этот факт тем, что во время процедуры удаётся улучшить проходимость маточных труб, так как вводимые вещества «промывают» их, избавляя от мелких спаек.