Лейкоз
Что такое лейкоз?
Лейкоз (лейкемия, алейкемия, «рак крови») – клональная злокачественная (неопластическая) болезнь кроветворной системы (один из видов рака костного мозга, либо крови). Эта болезнь сопровождается патологическим увеличением числа лейкоцитов в крови.
К лейкозам имеет отношение широкая группа болезней, разных по своей этиологии. Недоброкачественные клоны могут возникать, как из незрелых гемопоэтических клеток, так и из созревающих и зрелых клеток крови костного мозга.
Частота заболеваемости лейкозом
Порядка 90% лейкозов выявляется у взрослых, а около 10% – у детей. В 2000 году этот диагноз был поставлен примерно 256 000 пациентам. 209 000 из них скончались от самого этого заболевания, либо от его осложнений.
В США данная болезнь подтверждается у очередного пациента каждые четыре минуты. Сегодня в Соединённых Штатах проживает свыше одного миллиона человек, имеющих какую-либо форму рака крови, включая лейкоз. У пациентов старше пятидесяти лет существенно увеличивается выявляемость острого миелобластного и хронического лимфобластного лейкоза, а у людей старше 65-летнего возраста – хронического миелобластного лейкоза.
Чаще других это заболевание диагностируется у жителей европейских стран (13,6 случаев на сто тысяч населения). Наименее подвержены заболеваемости лейкозом жители тихоокеанских островов и азиаты (7,4 случая на 100 000), коренные жители Аляски и американские индейцы (7,3 случая на 100 000 человек).
Статистика лейкозов у детей
У детей, а также подростков это заболевание является наиболее распространённой формой рака. В 75% случаях лейкозов у детей диагностируется острая лимфобластная форма. Чаще всего такой диагноз ставят детям 2-4 лет. Мальчики болеют чаще девочек.
Из оставшихся двадцати пяти процентов чаще всего встречается острый миелобластный лейкоз. Его обычно выявляют у детей возрастом до двух лет и у подростков.
В 2006-2010 годы острый лимфатический лейкоз у тинейджеров выявлялся чаще, чем острый миелобластный лейкоз. Среди молодых людей 25-29 лет – это заболевание встречалось на 57 процентов чаще, чем лимфобластный лейкоз.
[Видео] Выживаемость при лейкозе – Михаил Масчан:
Причины развития болезни
Чтобы человек заболел лейкозом, достаточно всего лишь одной кроветворной клетки, мутировавшей в онкологическую. Она быстро делится, давая начало клону опухолевых клеток. Жизнеспособные, быстро делящиеся онкологические клетки понемногу отбирают объём у нормальных, и таким образом формируется лейкоз.
Точная причина развития пока не известна, отмечается определённая связь заболевания с хромосомными аномалиями. У всех пациентов с хронической формой миелобластного лейкоза, а также у некоторых людей с острой формой болезни в костном мозге и лейкоцитах была выявлена патологическая «Филадельфийская хромосома». Данная патология является приобретённой, к детям от родителей она не передаётся.
Кроме этого, определена связь этого заболевания со следующими болезнями:
Анемия Фанкони;
Синдром Блума;
Синдром Дауна;
Синдром Вискотта-Олдрича, а также прочие иммунодефицитные состояния.
В число факторов развития этой болезни входят:
Ионизирующее излучение. После воздействия большой дозы радиации у получившего её человека может развиться острый лейкоз. История знает тому горькие примеры. Например, в Японии спустя некоторое время после ядерных взрывов число больных с острым лейкозом возросло в два-три раза. А те люди, которые были на дистанции 1,5 километра от эпицентра взрыва, заболевали в 45 раз чаще, нежели находившиеся вне данной зоны. Сегодня проводятся исследования, с помощью которых специалисты пытаются определить, каким образом излучение, получаемое человеком во время КТ или рентгеновского исследования, влияет на развитие лейкоза.
Канцерогены. К ним имеют отношение некоторые фармацевтические вещества – фенилбутазон, цитостатики (противоопухолевые), левомицитин – и отдельные синтетические элементы (пестициды; растворители; продукты перегонки нефти, которые входят в состав различных лаков и красок).
Бензин. Продолжительное воздействие на человека паров бензина приводит к повышению риска развития у него острого, либо хронического миелобластного лейкоза.
Курение. У курильщиков риск развития этого заболевания выше, чем у некурящих людей.
Химиотерапия. Повышенная вероятность развития лимфобластного, либо миелобластного лейкоза наблюдается у онкобольных, принимающих специальные противораковые препараты.
Наследственность. Прежде всего это касается хронического лейкоза. В семьях, где проживали заболевшие острым лейкозом, вероятность повторного проявления болезни увеличивается в 3–4 раза. Считается, что от отца к детям передаётся не заболевание, а предрасположенность клеток к соответствующим изменениям.
Миелодиспластический синдром и прочие гематологические заболевания.
Заболевание в определённой мере обусловлено расой человека и его местом проживания.
Перечисленные факторы не обязательно становятся причиной развития лейкоза. На большинство людей они не действуют и развития симптомов лейкоза не вызывают.
Симптомы заболевания
Симптомы болезни зависят от типа болезни и особенностей её протекания.
Выделяют следующие основные группы этой болезни:
Хронический лимфобластный. При лимфобластном лейкозе часто происходит увеличение лимфоидных узлов и селезёнки. Лимфоидные узлы плотноваты, типично локализуются в надключичной зоне, поначалу – с одной стороны, позднее – с другой. Чаще всего они не вызывают болезненных ощущений. От участка локализации данных узлов зависит симптоматика. Если лимфоидные узлы увеличены в средостении, то появляется сухой кашель и одышка. Увеличение пищеварительных узлов инициирует боли в животе. Также больные могут жаловаться на давящую боль в голени, высокую температуру.
Острый лимфобластный.
Хронический миелобластный.
Острый миелобластный. Для острого миелобластного и для монобластного лейкоза свойственно значительное повышение температуры тела больного. Селезёнка увеличена в меру. Печень типично не прощупывается. Чаще всего проникновение лейкозных клеток бывает в тканях селезёнки, печени, мозговых покровов, кожи, яичек, лёгких и почек. В 25% ситуаций встречается лейкозный менингит с соответствующей симптоматикой.
Помимо этого, течение болезни зависит также от вызвавшей её причины и возраста больного.
Для всех форм заболевания характерны следующие общие симптомы:
частые инфекционные болезни;
озноб;
лихорадочное состояние, простуда;
общее недомогание;
увеличение лимфоузлов;
боль в животе;
истощение, потеря аппетита, похудение;
частые боли в суставах и костях.
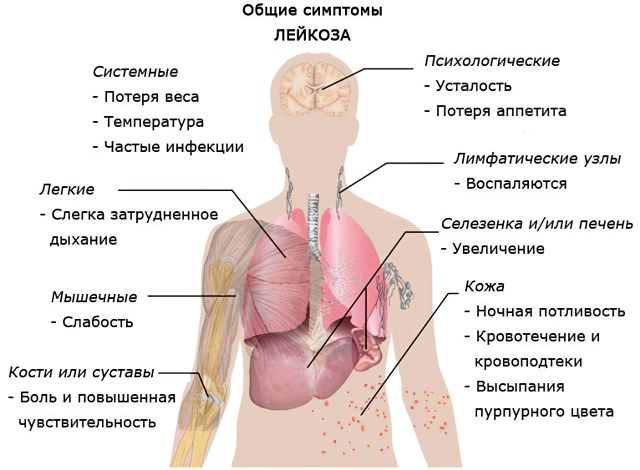
Ранние симптомы болезни
Первые признаки этого заболевания являются неспецифичными. Больные обычно не придают им особого значения и как серьёзную болезнь не воспринимают. А в некоторых случаях, начало лейкоза вообще проходит бессимптомно. Пациенты ощущают себя бодрыми вплоть до глобального рассредоточения опухолевых клеток по кроветворной системе.
В самом начале, лейкоз похож на простудное заболевание. Помимо вышеперечисленных симптомов, можно отметить появление небольших пятен красного цвета на коже, а также увеличение селезёнки, либо печени. Также может наблюдаться потливость и анемия. С этими симптомами многие больные обращаются к врачу.
[Видео] Острый миелоидный лейкоз: признаки и симптомы:
Симптомы болезни у детей
У детей на ранней стадии обычно наблюдаются симптомы, характерные для неврологических расстройств, такие как уменьшение массы тела, ухудшение аппетита, вялость, сонливость.
Затем заболевшему ребёнку резко становится хуже, появляются следующие признаки болезни:
потеря аппетита;
рвота, тошнота;
уменьшение массы тела по непонятной причине;
неконтролируемые припадки, сопровождаемые подкожными кровоизлияниями.
У некоторых пациентов наблюдается увеличение селезёнки и печени, проявляемое уплотнением и выпячиванием живота. Дети с лейкозом более восприимчивы к инфекционным болезням, лечение антибактериальными препаратами обычно улучшения их состояния не вызывает. Они тяжелее, чем здоровые люди, переносят даже самые мелкие порезы и царапины. У больного человека кровь сворачивается дольше, в сравнении со здоровым, поэтому возникают частые кровотечения.
Появление у больного лейкозом ребёнка болей в костях, суставах свидетельствует о попадании в них раковых клеток.
Признаки лейкоза у взрослых
Симптомы болезни у взрослых аналогичны тем, которые наблюдаются у детей. Начинается заболевание с проявлений, характерных для гриппа. У больного часто развиваются инфекционные заболевания, возникает повышенная утомляемость, озноб, лихорадка.
Причиной развития частых инфекций является нарушение функций лейкоцитов. Вырабатываемые в больших количествах патологические иммунные клетки оказываются неактивными, неспособными противостоять поступающим в организм бактериям и вирусам. Накапливаясь внутри красного костного мозга, они вызывают снижение выработки тромбоцитов. Их нехватка в итоге вызывает повышенную кровоточивость, возникновение петехиальной сыпи (подкожных кровоизлияний).
Острая форма лимфобластного лейкоза на начальной стадии имеет симптомы ОРВИ, такие как лихорадка, слабость, общее недомогание. Позже развиваются признаки, характерные для онкологического заболевания. Болевые ощущения в суставах и костях более выражены, чем у пациентов детского возраста. У больного ухудшается аппетит, масса его тела уменьшается, увеличение селезёнки и печени приводит к появлению болевых ощущений в животе. Лимфоузлы увеличиваются, становятся болезненными на ощупь. В местах порезов и травм повышается кровоточивость.
Признаки лейкоза зависят от того, где именно скапливаются патологические клетки. По мере того, как заболевание прогрессирует, возникает мозговая симптоматика, проявляющаяся в вестибулярных расстройствах, рвоте, размытости зрения. Также появляется одышка, возникают приступы сильного, продолжительного кашля.
Симптомы острой формы

Острый лейкоз имеет следующие проявления:
рвота;
головные боли;
спутанность сознания;
снижение мышечного тонуса, появление неконтролируемых движений конечностей.
Также могут наблюдаться признаки поражения половых органов, сердца, лёгких, почек, пищеварительной системы. Их локализация зависит от поражаемого органа.
Острый лейкоз характеризуется стремительным нарастанием симптомов, поэтому сложностей с его диагностикой обычно не возникает. Диагностика хронического лейкоза зачастую бывает запоздалой из-за того, что симптомы при этой форме заболевания проявляются лишь на поздних стадиях. Многочисленные исследования продемонстрировали, что патологические лейкоциты появляются в крови больных лейкозом людей ещё за шесть лет до появления клинических симптомов заболевания.
Симптомы хронической формы
Признаки хронического лейкоза появляются постепенно, что отличает эту болезнь от остальных видов рака.
Для хронического лейкоза характерны следующие начальные признаки:
частые инфекционные болезни (из-за снижения уровня гамма глобулинов, поддерживающих процесс функционирования иммунной системы, она утрачивает способность оказывать сопротивление патогенным микроорганизмам);
увеличение селезёнки:
кровоточивость, появление сложно останавливаемых кровотечений;
беспричинное снижение веса;
быстрое насыщение, ощущение распирания в желудке.
Клинические проявления миелобластного лейкоза возникают на поздних стадиях.
К их числу относятся следующие симптомы:
повышенное содержание к костном мозге и крови лейкоцитов;
чрезмерная потливость, в особенности, по ночам;
бледность кожи;
лихорадка, головная боль.
Хронический лимфобластный лейкоз имеет единственный признак – повышенное содержание лимфоцитов в крови. Позднее к нему добавляется увеличение лимфоузлов и общее ухудшение самочувствия.
Затем к вышеперечисленным признакам присоединяется ещё и анемия. Недостаточное продуцирование антител к вирусам и бактериям существенно увеличивает риск возникновения инфекционных осложнений. На данной стадии болезни обычно увеличивается и становится болезненной селезёнка.
Поздние симптомы и осложнения
На поздних стадиях заболевания возникают многочисленные лейкемиды кожи – источники лейкозной инфильтрации. Кожа над их поверхностью приобретает красный или светло-коричневый оттенок. Печень – с плотными краями, увеличена, не болезненна при прощупывании. Лейкозная инфильтрация почек порой приводит к почечной дефицитности, порой – до отсутствия мочевыделения. В результате цитостатической терапии могут существенно учащаться случаи некротического поражения слизистой оболочки кишечного тракта.
Нередко возникает гемофилия вследствие понижения уровня тромбоцитов. Пациенты испытывают слабость, утомляемость, учащённое сердцебиение, а также одышку в связи с анемией. Чрезмерное количество лейкоцитов нередко вызывает нарушения зрения из-за кровоизлияния в сетчатку. Появляется «звон в ушах» и другие неврологические изменения. Причинами летального исхода обычно бывает кровоизлияние в мозг (инсульт), желудочно-кишечные кровоизлияния, язвенно-некротические осложнения, гнилостные процессы.
Диагностика лейкоза
-
Снижение уровня гемоглобина (норма 120г/л);
Снижение уровня эритроцитов (норма 3,5-5,5*1012/л);
Низкие тромбоциты (норма 150-400*109/л);
Ретикулоциты (молодые эритроциты) уровень уменьшается или отсутствуют (норма 02-1%);
Бластные (молодые) клетки >20% при остром лейкозе, а при хроническом может быть и меньше (норма до 5%);
Изменяется количество лейкоцитов: у 15% больных с острым лейкозом увеличивается >100*109/л, остальные больные могут иметь умеренное увеличение или даже снижение. Норма лейкоцитов – (4-9*109/л);
Уменьшение числа нейтрофилов (норма 45-70%);
Отсутствие палочкоядерных лейкоцитов, эозинофилов и базофилов;
Увеличение СОЭ (норма 2-12мм/ч).
Биохимический анализ крови.Неспецифический метод, указывает на изменение показателей в результате поражения печени, почек:
Повышение уровня лактатдегидрогеназы (норма 250 Ед/л);
Высокий АСТ (норма до 41 Ед/л);
Высокая мочевина (норма 7,5 ммоль/л);
Повышение мочевой кислоты (норма до 400 мкмоль/л);
Повышение билирубина >20мкмоль/л;
Снижение фибриногена <2г/л;
Снижение общего белка <60г/л;
Снижение глюкозы <3,5 ммоль/л.
Миелограмма (анализ пунктата костного мозга): является методом выбора для подтверждения острого лейкоза:
Бласты (молодые клетки) >30%;
Низкий уровень эритроцитов, лейкоцитов, тромбоцитов.
Трепанобиопсия (гистологическое исследование биоптата из повздошной кости): не позволяет точно поставить диагноз, а лишь определяет разрастание опухолевых клеток, с вытеснением нормальных клеток.
Цитохимическое исследование пунктата костного мозга: выявляет специфические ферменты бластов (реакция на пероксидазу, липиды, гликоген, неспецифическую эстеразу), определяет вариант острого лейкоза.
Иммунологический метод исследования: выявляет специфические поверхностные антигены на клетках, определяет вариант острого лейкоза.
УЗИ внутренних органов: неспецифический метод, выявляет увеличенные печень, селезёнку и другие внутренние органы с метастазами опухолевых клеток.
Рентген грудной клетки: является, неспецифическим метом, обнаруживает наличие воспаления в лёгких при присоединении инфекции и увеличенные лимфатические узлы.
[Видео] диагностика острого миелоидного лейкоза:
Лечение лейкоза

Лечением этого заболевания могут заниматься только сотрудники специализированных онкоцентров, обладающие соответствующими сертификатами. В том случае, если больной не может проходить лечение в специализированном центре, его лечащий врач должен проконсультироваться с таким специалистом и составить с его помощью план лечения.
При выборе подходящего терапевтического плана учитывают возраст пациента, тип заболевания, наличие в спинномозговой жидкости патологических лейкоцитов, особенности лечения, проводившегося до этого.
При долговременных лейкозах доктора останавливают свой выбор на поддерживающей стратегии, миссия которой – притормозить развитие болезни или исключить осложнения.
Острый лейкоз требует безотлагательного лечения, которое включает в себя приём больших доз и немалого разнообразия фармацевтических препаратов (химиотерапия), радиотерапию.
Основные методы лечения
Для терапии лейкозов используют следующие методы:
химиотерапию;
метод лучевой терапии;
биологический метод терапии;
трансплантацию костного мозга.
Если болезнь обнаруживается на поздней стадии, а у пациента увеличена селезёнка, в качестве дополнительного способа лечения осуществляют удаление этого органа.
После постановки такого диагноза к лечению приступают незамедлительно. Терапия в данном случае направлена на достижение продолжительной ремиссии. Если клинические проявления болезни у пациента в дальнейшем исчезнут, он будет получать профилактическое лечение. Такая терапия называется поддерживающей.
Больным, у которых лейкоз протекает бессимптомно, немедленное лечение не требуется. Им назначается наблюдение у специалиста с тщательным мониторингом текущего состояния. К лечению таких больных приступают в том случае, если у них появляются, либо ухудшаются симптомы болезни.
Сегодня учёные проводят несколько крупных клинических исследований, направленных на применение инновационных терапевтических методов и препаратов для лечения болезни. Пациенты, при желании, имеют возможность принять участие в исследовании. Чтобы получить больше информации, обратитесь к лечащему врачу.
Помимо основных лекарственных средств, пациентам назначается приём анальгетиков и прочих препаратов для симптоматического лечения, направленного на борьбу с проявлениями болезни, побочными эффектами химиотерапии, приведение в норму эмоционального состояния.
Самым распространённым методом лечения этого заболевания является химиотерапия. Она направлена на подавление роста изменённых раковых лейкоцитов и их разрушение, осуществляемое при помощи специальных препаратов. Может проводиться однокомпонентная, либо многокомпонентная химиотерапия, выбор зависит от типа заболевания.
Препараты вводятся больному разными способами. Введение может осуществляться и напрямую, непосредственно в спинномозговой канал. Для этого используются следующие способы:
Спинномозговая пункция. В этом случае лекарство вводится через специальную игру, размещаемую в поясничной (нижней части спинномозгового канала пациента).
Резервуар Оммайя. В этом случае в спинномозговой канал устанавливается специальный катетер. Его конец выводится на голове, под волосами пациента. Использование такого катетера даёт возможность вводить препараты больному нужное количество раз, не выполняя многочисленные пункции спинномозгового канала.
Проводят химиотерапию циклическими курсами, между которыми обязательно делают восстановительные паузы. Её делают на дому, либо амбулаторно. Место проведения химиотерапии зависит от типа и способов введения лекарств.
Инновационным методом лечения данного заболевания является направленная терапия. При его использовании воздействие осуществляется лишь на патологические клетки, не затрагивая здоровых тканей. Первая разрешённая версия данной методики называется Gleevec.
Биологические методы
В этом случае борьба с болезнью осуществляется путём стимулирования естественных защитных механизмов организма больного.
Используются следующие методы:
интерферон (это натуральный препарат, замедляющий рост раковых клеток);
моноклональные антитела, которые связываются в костном мозге и крови с патологическими лейкоцитами, вызывая их гибель.
Радиотерапия (лучевая терапия)
Данная методика основана на использовании высокочастотного радиационного облучения, с помощью которого воздействуют на раковые клетки. В процессе облучения пучки транслируются из специального устройства сквозь мозг, селезёнку и прочие части тела, в которых происходит накопление лейкемоидных клеток. Иногда проводят облучение всего тела. Тотальное облучение, как правило, проводят перед тем, как пересаживать костный мозг.
Процесс пересадки стволовых клеток
Стволовые клетки пересаживают для проведения усиленной радиотерапии, либо лечения большими дозами химиопрепаратов. После разрушения патологических и нормальных клеток пациенту в костный мозг пересаживают здоровые стволовые клетки. В последующем переливание стволовых клеток пациенту осуществляется через катетер, который ставят в крупную вену, расположенную в области груди, либо на шее. Впоследствии из пересаженных с помощью данной процедуры клеток развиваются здоровые клетки.
В настоящее время используются следующие методы трансплантации:
пересадка костного мозга больному;
переливание из пуповины крови (для детей при отсутствии подходящего донора);
пересадка клеток (стволовых) периферической крови.
Помимо донорских, также использоваться могут собственные клетки пациента. В этом случае перед началом лечения выполняют забор клеток из его костного мозга. После выполнения радио- и химиотерапии клетки размораживают, а затем пересаживают их больному обратно.
[Видео] Лечение острого миелоидного лейкоза:
Побочные эффекты от лечения

Химиотерапия. При использовании данного метода происходит повреждение:
клеток крови, что может провоцировать развитие анемии, кровоточивости, повышение частоты инфекционных болезней;
клеток слизистой оболочки кишечника, из-за чего ухудшается аппетит, появляется тошнота, рвота, язвы на губах;
Биологические методы. Способны становиться причиной появления кожного зуда, сыпи, гриппоподобных симптомов.
Радиотерапия. Вызывает сухость и покраснение кожи, ощущение усталости.
Трансплантация стволовых клеток. Наиболее опасное осложнение данной процедуры получило название «трансплантат-против-хозяина». Оно развивается после пересадки стволовых клеток от донора и состоит в необратимом поражении разных органов – кожи, печени, ЖКТ.
Поддерживающее лечение
Само заболевание, а также его лечение способны вызывать различные проблемы со здоровьем. Чтобы контролировать их, а также улучшить качество жизни болеющего человека, используют поддерживающее лечение, которое предусматривает использование следующих средств:
антибактериальных препаратов;
переливания препаратов крови;
антианемической терапии;
специального питания;
стоматологического лечения.
Прогноз
В сравнении со статистикой 1960 года, пятилетняя выживаемость при данном заболевании выросла в 4 раза – с 14%-ти до 59,2%. Для разных типов лейкозов она составляет:
лимфобластный хронический – 83,1%
лимфобластный острый – 68,8%;
миелобластный хронический – 58,6%;
миелобластный острый – 24,9%.
Пятилетняя выживаемость детей, больных острой формой лимфобластного лейкоза, равна восьмидесяти пяти процентам. С каждым годом этот показатель растёт. Сегодня считается, что у пациентов детского возраста, выздоровевших после перенесённого лейкоза, прогноз положительный, поскольку вероятность рецидива этой разновидности рака через данный промежуток времени стремится к нулю.
Постепенно повышается и пятилетняя выживаемость детей, болеющих острым миелобластным лейкозом, которая сегодня равна 60-70 процентам.
Для пациентов с хроническим лейкозом показатели точно не определены. Пятилетняя выживаемость в этом случае колеблется в промежутке от шестидесяти до восьмидесяти процентов. Так как недавно были разработаны и выпущены новые лекарственные средства для лечения этого заболевания, ожидается повышение выживаемости в ближайшие годы. Однако достоверных сведений, подтверждающих данное утверждение, на сегодняшний день пока нет.




Второй случай - рак мочевого пузыря в 4-й стадии. Выписали домой умирать, снабдили меня обезболивающими уколами, наркотиками. Это хорошо. Умер через 3 месяца. Пустые и неиспользованные ампулы вернул. Умершего врач не смотрел. Дали справку с диагнозом - сердечно-сосудистая недостаточность. Почему скрывают рак?