Болезнь (синдром) Рейтера у мужчин и женщин
Болезнь Рейтера – это заболевание ревматической природы с одновременным или последовательным поражением уретры, простаты, суставов и слизистой оболочки глаз. Нарушения в работе иммунитета, спровоцированные мочеполовой или кишечной инфекцией лежат в основе заболевания. Синдром Рейтера имеет склонность к частым рецидивам, нередко приобретает хронический характер.
Согласно статистике, болезнь в 80% случаев развивается у представителей мужского пола, в возрастном диапазоне от 20 до 40 лет. У женщин и детей симптом Рейтера диагностируют крайне редко.
Болезнь проходит две последовательные стадии – инфекционную, когда возбудитель находится в мочеполовой системе или в кишечнике и иммунопатологическую, выражающуюся в иммуннокомплексной реакции с поражением конъюнктивы и суставов.
Симптомы болезни Рейтера
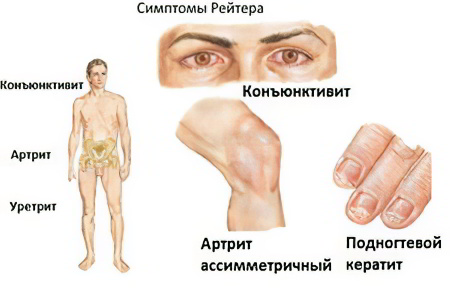
Симптомы болезни Рейтера выражаются в специфическом поражении органов зрения, урогенитального тракта, суставов и кожных покровов.
Останавливаясь на клинической картине более подробно, можно отметить следующие симптомы:
Начало заболевания характеризуется манифестацией уретрита, цистита или простатита. Часто человек предварительно переносит энтероколит, либо половую инфекцию. Во время уретрита больной страдает от соответствующих дизурических расстройств: из мочевого канала отделяется слизистое содержимое в незначительных количествах, появляется зуд и жжение во время опорожнения мочевого пузыря. Беспокоит ощущение дискомфорта в районе наружной уретры и её гиперемия. Иногда начало заболевания стерто, что наблюдается у 30% больных, а выявить воспалительную реакцию можно лишь после исследования мазка по увеличению в нём количества лейкоцитов.
Следующим симптомом, характерным для болезни Рейтера является поражение органов зрения. Чаще всего у пациентов развивается конъюнктивит, хотя не исключён иридоциклит, увеит, ирит, ретинит, кератит, неврит ретробульбарный. Возможно, что больной не заметит симптоматику конъюнктивита, так как часто он протекает в скрытой форме и проходит достаточно быстро.
Спустя 4-6 недель после урогенитальной инфекции развивается реактивный артрит, который становится определяющим симптомом болезни Рейтера. Суставы вовлекаются в патологический процесс ассиметрично, в нижних конечностях поражаются суставы межфаланогвые, голеностопные, коленные. Боли имеют максимальную интенсивность в утренние и ночные часы, кожа над местом воспаления приобретает красный оттенок, происходит выпот внутри суставной полости. При вовлечении в процесс воспаления большого пальца ноги развивается псевдоподагрическая симптоматика.
Процесс воспаления протекает последовательно, начиная от дистальных мелких суставов и заканчивая расположенными ближе к телу крупными суставами.
Для урогенного артрита характерны отёки, пальцы при этом приобретают форму, напоминающую сосиски, становятся багряно-синюшного окраса.
Пяточный бурсит, тендинит, быстрое формирование пяточной шпоры – все эти заболевания могут выступать в качестве дополнительных признаков болезни Рейтера.
Часть пациентов предъявляет жалобы на боли в позвоночнике с последующим развитием саркоилеита.
Поражение кожных покровов и слизистых оболочек происходит по разным данным в 30-50% случаев. Так, во рту образуются язвы по типу стоматита, возможно воспаление языка по типу глоссита. У мужчин вероятно присоединение баланопостита и баланита. Высыпания на коже имеют вид красных папул, эритематозных пятен, либо гиперемированных участков с гиперкератозом. Ладони и стопы склонны к появлению трещин и к шелушению.
Не исключено поражение сердечно-сосудистой системы (миокардит, миокардиодистрофия), лёгочной системы (пневмония, плеврит), почек (амилоидоз, нефрит), нервной системы (полиневрит).
Часто происходит увеличение паховых лимфатических узлов. При пальпации они остаются безболезненными. Синдром Рейтера может сопровождаться продолжительным повышением температуры тела до субфебрильных отметок.
Причины болезни Рейтера
Причины болезни Рейтера можно выделить следующие:
Чаще всего заболевание развивается в результате заражения организма грамотрицательными бактериям (хламидиями). Это мельчайшие внутриклеточные паразиты, которые при наличии для них благоприятной среды начинают активно размножаться, приводя к хронической инфекции. Хламидии передаются половым путём и в 60% случаев являются причиной уретрита у мужчин. Также возможен бытовой путь заражения, когда хламидии обнаруживаются в конъюнктиве, в синовиальной оболочке суставов, в эпителии уретры. При этом женщины часто являются носительницами хламидий, а сами от болезни уретритов могут не страдать. Попав в организм, хламидии формируют очаг воспаления и из него распространяются по тканям, вызывая аутоаллергическую реакцию. От степени её выраженности зависит характер течения болезни.
Спровоцировать синдром Рейтера могут сальмонеллы, шигеллы, которые остаются в организме после перенесённого энтерколита.
Имеются данные относительно участия в манифестации болезни уреоплазмы.
Сама болезнь не передаётся по наследству, но к ней может иметься генетическая предрасположенность. Причём антиген-маркер выявляется у 95% больных синдромом Рейнера.
Если заболевание продолжается более 1 года, то его переводят в разряд хронических. Различают спорадическую форму болезни Рейтера, которая манифестирует после мочеполовой инфекции и эпидемическую, которая развивается после кишечной инфекции.
Диагностика болезни Рейтера
Если имеется подозрение на синдром Рейтера, то больной может быть направлен на консультацию к венерологу, ревматологу, урологу, офтальмологу. Женщинам рекомендовано пройти гинекологическое обследование.
Для подтверждения диагноза назначают:
Пробы мочи: по Аддисону-Каковскому, по Нечипоренко, трёхстаканную пробу.
Цитологический соскоб уретры.
Цитологический соскоб шейки матки.
Исследование секрета простаты по Романовскому-Гимзе.
Выполнение ПЦР с выделением ДНК возбудителя.
Выполнение ИФА и иных серологических проб на определение антител хламидий и иных источников инфекции.
Выделение антигена HLA 27, который является специфическим для симптома Рейтера.
Пункция сустава с забором синовиальной жидкости.
Рентгенологическое исследование суставов.
Важен сбор анамнеза, установление связи между предшествующей урогенитальной или кишечной инфекцией, выявление симптомов конъюнктивита, кожных высыпаний.
Лечение болезни Рейтера

Лечение болезни Рейтера должно быть направлено на терапию самой инфекции с помощью антибактериальных препаратов и на устранение воспаления в суставах. Терапия только суставных проявлений, а также использование цефалоспоринов и пенициллинов будет приводить к затяжному хроническому процессу.
Антибиотики назначают в предельно максимальных дозах. Продолжительность их приёма составляет от месяца до 6 недель. Начало терапии сводится к инфузионному способу введения лекарственных средств с последующим переходом на пероральный приём. Рекомендовано менять антибактериальные средства по группам спустя каждые 2 – 2,5 недели.
Препаратами выбора остаются средства из групп тетрациклинов, макролидов и фторхинолов. Из тетрациклинов рекомендовано использование Доксициклина внутривенно и Доксициклина моногидрата перорально.
Из фторхиноловой группы рекомендуют приём Ципрофлоксацина, Офлоксацина, Ломефлоксацина.
Из группы макролидных антибиотиков возможно использование Эритромицина, Азитромицина, Джозамицина, Кларитромицина, Рокситромицина.
Для коррекции иммунных нарушений возможно применение иммуномодуляторов Тимогена, Тималина, адаптогенов, препаратов, направленных на выработку интерферона (Неовир, Циклоферон).
Параллельно назначают антимикотики, витамины, гепатопротекторы. Если больной страдает от повышенной температуры тела, то показана десенсибилизирующая терапия с приёмом антигистаминных средств.
Снять воспаление в суставах позволяет приём НПВП, гормональные препараты, цитостатики. Из нестероидных противовоспалительных средств чаще назначают Диклофенак, Кетопрофен, Напроксен, Пироксикам, Мелоксикам, препараты принимают на протяжении длительного времени, каждые 10 суток меняя лекарственное средство.
Глюкокортикоиды возможно использовать только во время обострения заболевания, если оно имеет тяжёлое течение. Изначально вводят высокие дозировки Преднизолона, Метилпреднизолона или Бетаметазона с последующим быстрым уменьшением дозы и переходом на НПВС. При рецидивах заболевания рекомендована пульс-терапия Метилпреднизолоном с продолжительностью до 5 дней.
По мере угасания воспалительного процесса, больным рекомендовано прохождение физиологических процедур: фонофореза, УВЧ, магнитотерапии, лазеротерапии.
Если наблюдается значительный суставный выпот, то показано выполнение пункции с глюкокортикостероидами и эвакуацией суставной жидкости. Для введения внутрь сустава используют препараты пролонгированного действия, как-то: Дипроспан, Депо-медрол.
Местное лечение сводится к нанесению мазей с обезболивающим и противовоспалительным эффектом.
Все экстрагенитальные очаги инфекции, если таковые имеются, должны быть своевременно санированы. Это касается синуситов, холециститов, респираторных инфекций и пр. Не менее важно лечение мочеполовых воспалений, предстательной железы.
Если больной имеет незначительные психологические расстройства, вспыльчив, раздражителен, то ему показан приём седативных препаратов мягкого действия, например, Настойки валерианы.
Комплекс ЛФК начинают выполнять непосредственно после постановки диагноза. По мере угасания воспаления в суставах, нагрузки увеличивают. При нарастающей мышечной слабости и атрофии обязателен лечебный массаж.
Врач-офтальмолог должен наблюдать пациентов с болезнью Рейтера на регулярной основе. Для ликвидации конъюнктивита показано использование антибактериальных мазей – эритромииновой или тетрациклиновой.
Кожные высыпания лечатся в зависимости от их проявлений.
Важно, чтобы антибактериальную терапию проходили оба половых партнёра, даже если признаки заболевания у одного из них отсутствуют.
Прогноз течения заболевания чаще всего благоприятный. У большей части пациентов удаётся добиться стойкой ремиссии, однако обострение болезни впоследствии не исключено. Это может случиться даже спустя много лет. У 25% пациентов заболевание переходит в хроническую форму и приводит к стойкому нарушению функции суставов, атрофии мышечной ткани, формированию плоскостопия. Поэтому с целью профилактики болезни следует предупреждать развитие кишечных и урогенитальных инфекций, а при их обнаружении своевременно проходить лечение под контролем специалиста.